ケーススタディから考える診療報酬
第21回
2024年度改定で考えたい
在院日数の適正化と疾患構成
2024年度診療報酬改定の答申が2月14日に出されました。今次改定は6月から行われるとはいえ、重症度、医療・看護必要度をはじめとした施設基準における経過措置の多くは9月末までとなっており、夏から秋にかけて新基準をクリアする実績をつくらなければなりません。今回は、激変する新・看護必要度について、答申で示された改定マスタに基づき弊社保有のデータを用いた新制度シミュレーションから、新基準をクリアするためのポイントを把握します。
ケース:どう考えても新入院料1はキープできない
*今回とりあげたテーマについて、実際に現場で起こっている問題を提起します
(特定を避けるため実際のケースを加工しています)
関東圏にある内科系疾患(呼吸器や腎・尿路系)と整形疾患が中心となっているケアミックス病院(急性期一般入院料1・地域包括ケア病棟を有する)のお話です。
整形外科については在院日数が短くコントロールできているのですが、内科系疾患は在院日数が長くなりがちで、2022年度改定の内容でも、入院料1の重症度、医療・看護必要度基準はギリギリという状態でした。
2月14日の答申を受けて、この病院で新制度シミュレーションが行われました。何と、新基準は割合①②のいずれも満たさない状態であることが判明してしまいました。内科系と整形は同じ実患者数であっても、内科系疾患のほうが急性期の在院日数が長いことから、内科系疾患の看護必要度データ数が大きくなり、新基準を満たしていないことがわかりました。
整形医「急性期は整形疾患の患者だけ入れればいいじゃないか」
内科医「内科系は高齢者も多く在院日数が長くなって当然だし、急性期病棟で対応しないといけないに決まっている」
院長「看護部のほうで何とかならない?」
医師の間に挟まる看護部門は、唖然とするばかりでした。
こちらのケース、どのような感想を持ちましたか?新制度設計について表に示しています。
表 新・看護必要度は「疾患によるベッドコントロールが重要」
より戦略的なベッドコントロールにより、新基準をクリアしていく必要がある
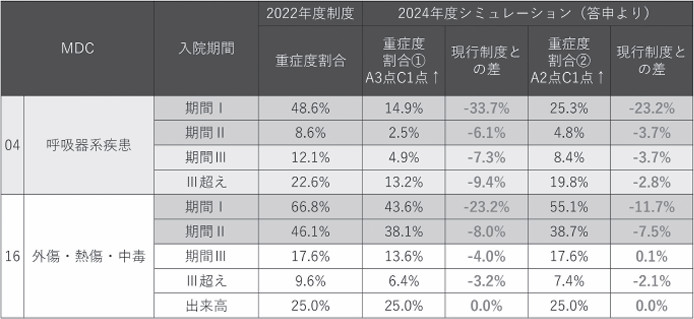
*株式会社メディフローラ保有の複数の急性期一般入院料1データより作成(2023年9月~)
新制度のうち、特に入院料1の病院については、B項目に係わる評価がなくなったこと、そして入院料1以外も「救急搬送後の入院/緊急に入院を必要とする状態」が5日間から2日間に変わったこと――。この2点が特に影響が大きくなっているようです。
弊社保有データのうち、複数の入院料1病院(すべて総合病院)について答申で示された新マスタを用いたシミュレーション(呼吸器疾患と外傷疾患について入院期間別の重症度割合の分析)を行いました。これまでと同様に、在院日数は短くないと重症度割合が上がらない制度設計であることは変わりませんが、この分析データでは、内科系である呼吸器疾患は入院期間Iであっても割合①②の基準をクリアすることができていません。当然、内科系疾患であっても急性期で治療が必要な患者も少なくないと考えますが、新基準では明らかに処置・手術を実施していなければ看護必要度における重症な状態ではないということが明確になりました。ケースにあるように、在院日数を短くコントロールするための対策を整えることで解決する話ではなく、どのような疾患についてどのように受け入れていくのかについて、医師を巻き込んで話し合わなければならない改正と言えます。
「なぜまだ『看護』必要度という名称なのでしょう」と嘆く看護管理者のお話を耳にしています。ぜひ、新・看護必要度はシミュレーションを行ったうえ、病院全体で病院のあり方を検討していきたいと思います。(『最新医療経営PHASE3』2024年4月号)
結論
新・看護必要度を受けた病棟再編も含めた議論は
病院全体で考えるべき
株式会社メディフローラ代表取締役
うえむら・ひさこ●東京医科歯科大学にて看護師・保健師免許を取得後、総合病院での勤務の傍ら、慶應義塾大学大学院にて人事組織論を研究。大学院在籍中に組織文化へ働きかける研修を開発。2010年には心理相談員の免許を取得。医療系コンサルティングを経て13年、フリーランスとなり独立

